Определение двойняшек и близнецов осуществляется таким продуктивным методом исследования, как УЗИ. Этот вид обследования обеспечивает информацией о месте расположения ребенка, имеется ли многоплодная беременность и др.
Как правило, двое эмбрионов четко определяют на УЗИ с самых ранних недель - 5-7. Позже врач способен это определить и без применения ультразвуковой диагностики. Двойняшек можно выявить по такому признаку, как увеличенный размер матки, уже с ранних сроков, а медицинская диагностика с применением ультразвука покажет двух детей только на 1 скрининге - в 10-14 недель.
Многоплодная беременность представляет собой развитие двух и более плодов в матке женщины, что можно распознать благодаря ультразвуку.
На каком сроке беременности можно определить двойню?

 Двойняшки покажутся на УЗИ уже с 5 недели
Двойняшки покажутся на УЗИ уже с 5 недели Если во время осмотра на начальных неделях акушер-гинеколог отмечает больший размер матки, чем предполагаемый, врач назначает проведение ультразвукового обследования. В таком случае УЗИ эмбрионов покажет наличие двойни уже на 5 неделе, особенно с применением высокочувствительных датчиков 3д-сканирования. Осмотр дает возможность определить двойняшек только на сроке 9-11 недель.
Может ли врач ультразвуковой диагностики ошибиться и не увидеть двойню? Да, такое случается. Распространенными причинами ошибки являются: применение слишком старого аппарата УЗД, поздний осмотр (на последних неделях) или когда первое ультразвуковое сканирование было пропущено. Старое оборудование не способно на качественную визуализацию, так как протяжность излучаемого ультразвукового сигнала не достаточна для сканирования на последних месяцах.
Следовательно, наличие двойняшек в утробе выявляется посредством ультразвука уже через месяц после зачатия, на снимке они выглядят как 2 образования темного цвета внутри полости матки (см. фото УЗИ-обследования двойни ниже).
- УЗИ-диагностика двойни через 11 недель показывает немного уменьшенные для своего срока развития размеры первого и второго плода – примерно 4,2-4,8 см.
- При обследовании на 12 неделе эмбрионы имеют длину по 6 см, а их вес составляет примерно 8 грамм.
- На 20 неделе малыши имеют вес 350 грамм. Можно заметить, что один ребенок крупнее второго. Это происходит из-за кровяного шунта, по которому происходит постоянный сброс крови одному из двух плодов.
- После 32-34 недель малыши набирают вес до 2 кг.
 Увидеть двойню на УЗИ при беременности можно уже через месяц после зачатия. В этом случае специалист отметит на экране монитора два пятна черного цвета, которые хорошо просматриваются ультразвуком
Увидеть двойню на УЗИ при беременности можно уже через месяц после зачатия. В этом случае специалист отметит на экране монитора два пятна черного цвета, которые хорошо просматриваются ультразвуком Характеристики многоплодной беременности
Причины, косвенно влияющие на вероятное многоплодие:
- беременной женщине более 35 лет;
- наследственность по женской линии;
- отклонения в структуре матки;
- беременность в результате ЭКО;
- беременность после отказа от оральных контрацептивных средств;
- неестественная (искусственная) стимуляция овуляции.
Типы многоплодия:
- по численности эмбрионов: двойня, тройня, четверня и т.д.;
- по количеству оплодотворенных яйцеклеток;
- по численности образованных плацент и амниотических оболочек.
Типы по численности оплодотворенных яйцеклеток:
- Двуяйцевая: рождается при оплодотворении двух яйцеклеток. Характерно появление двух детей одинаковых или противоположных полов.
- Однояйцевая (наличие близнецов). Зарождение однояйцевой двойни возникает при оплодотворении одной яйцеклетки. Малыши рождаются лишь одинакового пола.
Типы по количеству плацент и амниотических оболочек:
- Бихориальная биамниотическая двойня – оба зародыша обернуты отдельными плацентой и амниотической оболочкой. Может быть развитие двуяйцевых и однояйцевых двойняшек, если дробление одной яйцеклетки будет через три дня после зачатия.
- Монохориальная биамниотическая – эмбрионы разделены двумя амниотическими оболочками, но находятся в одной плаценте, перегородка между плодами имеет два слоя. Такая разновидность двойняшек будет именно однояйцевой при дроблении яйцеклетки в промежутке 3 и 8 дня после зачатия.
- Монохориальная моноамниотическая – одна плацента и одна амниотическая оболочка для двух плодов, межплодовая оболочка не присутствует. Эта двойня – только однояйцевая, развивается при дроблении одной яйцеклетки с 8 по 13 день после зачатия.

 Если врач видит двойняшек (независимо от типа, к которому они относятся), это всегда большой сюрприз для будущих родителей
Если врач видит двойняшек (независимо от типа, к которому они относятся), это всегда большой сюрприз для будущих родителей Определение двойни без применения ультразвука
Определить наличие двух (и более) детей в утробе без использования ультразвукового обследования возможно на поздних сроках или в момент родов при таких признаках:
- увеличенный размер матки в сравнении с предполагаемым периодом беременности;
- прощупывание дало двойное количество малых и больших частей туловищ при внешнем гинекологическом осмотре;
- прослушивание сердечных тонов в разных частях живота.
Существует несколько способов выявления двоих малышей без УЗИ:
- Анализ крови на ХГЧ. Результат анализа определит показатели несколько завышенными. Это значит, что уровень гормона выше в пару раз, чем при вынашивании одного малыша. Так как границы этого гормона весьма большие, только врач может сделать вывод о возможной беременности двумя малышами.
- Прощупывание живота доктором и прослушивание сердечных тонов. Сердце бьется уже на 6 неделе, но услышать его можно только на ультразвуковом обследовании. Через живот прослушать его можно с 22 недели. Если специалисты сказали, что в разных участках матки различаются сердечные тона, имеющие непохожую частоту, и в промежутке есть область, где сердцебиения неслышно, – это прямой признак многоплодной беременность на ранних сроках, даже без применения ультразвука. При пальпации живота можно можно нащупать 2 большие части – это голова и таз. Если врачи сказали о том, что отчетливо прощупываются две головы и два таза, то вывод очевиден.
- Среди женщин есть примета, по которой якобы определяются двойняшки. Считается, что сильный токсикоз - явное тому подтверждение. В некоторых случаях это может совпадать, поскольку уровень токсинов повышается, когда женщина ожидает рождения двух деток.
Каким способом самостоятельно определить близнецов? Если визуально видно, что живот быстро растет и уже не соответствует размерным показателям своего срока, то это может быть свидетельством двух малышей.

 Выявить многоплодную беременность можно и не прибегая к помощи ультразвука. Один из проверенных способов - прослушивание сердечного ритма
Выявить многоплодную беременность можно и не прибегая к помощи ультразвука. Один из проверенных способов - прослушивание сердечного ритма Особенности вынашивания двойни
Специфика наблюдения включает следующие пункты, о которых говорят многие специалисты:
- Учащенные визиты к гинекологу: 2 раза в течение месяца до 30-ти недельного срока, 1 раз в 7-10 дней после 31 недели.
- Слежение за набором веса. При многоплодной беременности потребность организма в витаминах, минералах, калориях намного повышается. Прибавка в весе не должна превышать 20-22 кг.
- Необходимо принимать лекарства, содержащие железо, для предотвращения малокровия. Также прописываются поливитамины для употребления на протяжении всех 9 месяцев. Ограничение излишней физической активности, высыпание, часовой перерыв в деятельности в середине дня
- Контрольные наблюдения у гинеколога за изменениями в шейке матки.
- Регулярное ультразвуковое обследование для раннего обнаружения отставания внутриутробного развития.
- Периодический контроль за структурой и состоянием плаценты, объемом околоплодных вод.
- Превентивное употребление медикаментов против фетоплацентарной недостаточности (курантил, метионин), гестоза (магне В6), невынашивания (гинипрал, магне В6).
Возможные осложнения
Многоплодие – большая нагрузка для женского организма. При этом чрезмерно повышается давление на кровеносную систему, пищеварение и дыхание, увеличивается риск экстрагенитальных заболеваний (в 6 раз). Главные типы осложнений:
- усиление хронических болезней;
- гестоз и общее ухудшение здоровья женщины (возникает на начальном сроке и проходит с тяжелыми осложнениями);
- резкое снижение гемоглобина, вероятно появление анемии;
- внутриутробное отставание в развитии одного или обоих плодов.
Ультразвуковая диагностика при многоплодной беременности проводится чаще, чем при вынашивании одного плода. Это связано с увеличением риска появления осложнений. Обязательно приводится дополнительное ультразвуковое обследование перед родами, оно дает возможность определиться с предродовой подготовкой (так как часто можно увидеть неправильное положение двойняшек в утробе). Если женщине сказали на УЗИ, что у нее двойня, нужно хотя бы один раз провести ультразвуковую диагностику в хорошо оборудованном медицинском заведении.
Несмотря на достаточно высокий современный уровень развития акушерства и родовспоможения, женщины с многоплодием по-прежнему входят в группу высокого риска. Ведение многоплодной беременности и непосредственно роды значительно отличаются от обычной беременности одним плодом. Они требуют от медицинского персонала опыта и глубоких знаний этого состояния.
Актуальность темы
Особенности многоплодной беременностиопределяют актуальность проблемы для акушерства в целом и, в частности, для акушерства перинатального периода (от 22 недель внутриутробного развития до 28 недель послеродового периода). Этими особенностями являются высокий процент осложнений, недоношенность и риск преждевременных родов, тяжелая форма фетоплацентарной недостаточности, плодная гипотрофия и внутриутробная гипоксия, возможность тяжелых пороков развития и др.
Перинатальная смертность при многоплодной беременности, по сравнению с одноплодной, составляет около 10% и в значительной степени связана с массой тела плодов. Пороки развития регистрируются в 2 раза чаще, внутриутробная смертность выше в 3-4 раза и на протяжении последних 30-и лет она, практически, не снижается. Частота развития церебрального паралича у ребенка двойни чаще в 3-7 раз, тройни - в 10 раз, а число осложнений у матери на протяжении всего периода беременности - в 2 и более раз (до 10).
Причины возникновения многоплодной беременности
Развитие двух и более плодов в женском организме называется многоплодной беременностью. За последние 20 лет она увеличилась вдвое, и женщины с многоплодием в числе всех беременных составили 0,7-1,5%, рождение двойни по отношению к числу всех родов - 1: 87, тройни - 1: 6 400, четверни - 1: 51 000.
Отмечено множество причин многоплодия, что говорит о еще недостаточной изученности этого вопроса. Вероятность многоплодной беременности во многом определяется следующими факторами:
- Наследственностью, то есть если супруги или один из них происходят от многоплодной беременности или в их семьях, особенно по женской линии, были подобные случаи.
- Повышенным содержанием в крови женщины фолликулостимулирующего гормона, способствующим развитию и созреванию одновременно двух или более яйцеклеток. Это может быть обусловлено наследственностью, приемом препаратов, стимулирующих овуляцию при лечении бесплодия, беременностью непосредственно после отмены ок (), особенно на фоне применения средств овуляторной стимуляции.
- Проведением экстракорпорального оплодотворения (), программа которого включает медикаментозную гиперстимуляцию яичников для получения большого числа зрелых яйцеклеток. Многоплодная беременность при эко обусловлена также подсаживанием в полость матки нескольких оплодотворенных яйцеклеток, возможностью имплантации и развития более одной.
- Количеством родов: при повторной беременности и родах вероятность многоплодия увеличивается.
- Возрастом женщины, превышающим 35 лет. Предполагается, что это связано со снижением способности к зачатию в этом возрасте из-за отсутствия ежемесячной овуляции. В результате этого происходит накопление гормонов и их эффекта в виде овуляции двух и более яйцеклеток.
- Аномалиями развития внутренних половых органов.
Множество причин многоплодной беременности, основные из которых перечислены выше, свидетельствует о еще недостаточной изученности этого вопроса.
Классификация многоплодия

В решении вопросов о тактике ведения такой беременности и родов немалое значение имеют зиготность, хориальность и число амниотических полостей. Зигота представляет собой клетку, образующуюся от слияния яйцеклетки со сперматозоидом и содержащую двойной полный набор хромосом. Хорион - одна из трех (наружная) оболочек плода. Амниотическая полость - это полость, ограниченная водной оболочкой (амнионом) и заполненная околоплодной жидкостью.
Монозиготное
В соответствии с числом плодов различают беременность двойней, тройней и т. д. Около 30% двоен формируется от одной оплодотворенной яйцеклетки. В дальнейшем в результате ее деления развиваются две сходные между собой структуры, которые имеют возможность развиваться самостоятельно, индивидуально. Такая разновидность двойни называется монозиготной, или однояйцевой, а дети - близнецами. Они имеют одинаковый пол, цвет глаз и волос, кожный рисунок пальцев, группу крови, расположение и форму зубов.
Двузиготное
Одновременное созревание и выход двух и больше яйцеклеток могут происходить как в одном яичнике, так и в обоих в течение одного менструального цикла. Двузиготные, или двуяйцевые зародыши развиваются из двух оплодотворенных яйцеклеток и составляют в среднем 70%. Детей называют «двойняшками». Они могут быть как однополыми, так и разнополыми, с одинаковыми или различными группами крови и находиться в одинаковой генетической связи. В случаях большего числа (тройни, четверни и т. д.) возможны как монозиготность, так и дизиготность в различных сочетаниях.
У каждого из двуяйцевых зародышей имеются собственные хориальная/плацентарная и амниотическая оболочки. Каждому эмбриону соответствует своя плацента. Таким образом, между двумя эмбрионами образуется четырехслойная перегородка, состоящая из участков двух хориальных/плацентарных и двух амниотических оболочек. Поэтому такие зародыши в классификации именуются ди- (или би-)-хориальной, диамниотической дизиготной двойней.
Формирование однояйцевой двойни происходит при ранних стадиях развития, деления и преобразования оплодотворенной яйцеклетки и зависит от времени этих процессов:
- Если деление яйцеклетки происходит в течение первых 72 часов, считая от момента оплодотворения, то есть до того, как произошло формирование внутреннего клеточного слоя и изменение клеток наружного слоя яйцеклетки, то развиваются два хориона и две амниотических полости. В результате этого формируется дихориальная, диамниотическая монозиготная двойня, у которой возможна одна плацента, образованная от слияния двух плацент, или две отдельные плаценты.
- Если деление яйцеклетки происходит в интервале 4-8 суток после ее оплодотворения, когда формирование внутреннего клеточного слоя уже закончилось, а из наружного слоя произошла закладка хориона, но еще амниотические оболочки не заложены, то каждый эмбрион будет развиваться в отдельной амниотической полости. Таким образом, зародыши с индивидуальными водными мешками окажутся окруженными одним общим хорионом, в результате чего развивается диамниотическая, монохориальная монозиготная двойня.
- Если закладка амниотической оболочки уже совершилась к моменту разделения плодного яйца, что обычно происходит к 8-м суткам после слияния яйцеклетки со сперматозоидом, то это приведет к развитию эмбрионов с общим водным мешком и одним хорионом - моноамниотическая, монохориальная монозиготная двойня.
- Разделение оплодотворенной яйцеклетки на более поздних сроках (после 13 дней), когда уже сформировался эмбриональный диск, будет лишь частичным. Это приведет к развитию близнецов, сросшихся между собой.
Наиболее простой способ определения принадлежности к однояйцевым или двуяйцевым - это осмотр акушером после рождения детей. Перегородка между близнецами состоит из двух водных (амниотических) оболочек, а между «двойняшками» - из четырех: двух амниотических и двух хорионических.
Особенности течения многоплодной беременности

Возможные осложнения для матери
Беременность двумя и более плодами, особенно при их разных группах крови, по сравнению с одноплодной, предъявляет организму женщины более высокие требования. Кроме того, течение при дихориальном типе более тяжелое, чем при монохориальном. Средние сроки вынашивания при двойнях составляют около 37 недель, при тройнях - 35 недель.
В организме беременной возрастает объем циркулирующей крови (на 50-60%), что создает дополнительную нагрузку для сердечной функции, в то время как при одном плоде этот показатель не превышает 40-50%. Из-за гемодилюции (разведения крови) часто отмечаются анемия, повышенная потребность в витаминах, макро- и микроэлементах, особенно в фолиевой кислоте и железе.
Женщины значительно чаще отмечают одышку, быструю утомляемость, мучительную изжогу, нарушения мочеиспускания и запоры. Особенно эти явления их беспокоят на последних сроках. Кроме того, токсикозы и среди них встречаются чаще, развиваются раньше, а их течение тяжелее. Больших размеров матка достигает не только из-за многоплодия, но и в результате случаев частого развития многоводия, что может стать причиной нарушения функции почек. Число преждевременных родов находится в прямой зависимости от числа плодов и составляет от 25 до 50%.
Очень распространенной проблемой является истмико-цервикальная недостаточность (ицн) при многоплодной беременности. Она развивается значительно чаще, чем при одноплодной, особенно при наличии тройни и более, что связано с влиянием механического фактора (повышенное давление в полости матки и ее растяжение). ИЦН обычно начинает развиваться после 22-й недели и характеризуется быстрым прогрессированием. Если при двойне оперативное лечение по укреплению шейки эффективно, то по мере роста тройни и т. д. наложенные швы часто не выдерживают нагрузку и прорезаются. Поэтому в ряде случаев помогает дополнительное использование специального пессария.
При многоплодии также чаще развивается , обостряются и тяжелее протекают хронические соматические заболевания. Особого внимания и строгого постоянного динамического наблюдения требует многоплодная беременность после кесарева сечения, в связи с большим числом рисков, как для плодов, так и для женщины. К основным рискам с высокой частотой относятся:
- расстройства плацентарного кровообращения из-за нарушения сосудистой сети матки после операции, что приводит к задержке внутриутробного развития и/или внутриутробной асфиксии;
- предлежание плаценты;
- угроза прерывания беременности;
- неправильное положение плодов;
- несостоятельность рубца на матке и ее разрыв, что является наиболее опасным.
В некоторых случаях при многоплодной беременности, как и при одноплодной, на 8-й день возможны кровянистые выделения из влагалища, продолжающиеся около 4-х дней - это, как правило, незначительное имплантационное кровотечение, которое сопровождает внедрение (имплантация) оплодотворенной яйцеклетки в слизистую оболочку матки. Однако при имплантации двух и более таких яйцеклеток оно может быть более длительным, повторным и обильным и привести к самопроизвольному выкидышу. В этих случаях необходимо проведение дифференциальной диагностики и лечение в условиях стационара, где оказание помощи проводится в виде гемостатической терапии, покоя, назначения спазмолитических средств и т. д.
Риски для плода(ов)
По сравнению с одноплодной беременностью, задержка развития одного плода при многоплодной встречается чаще в 10 раз и составляет при дихориальной двойне 20%, при монохориальной - 30%, а задержка развития двойни в целом - соответственно 1,7% и 7,5%.
Принципиальное значение при обнаружении врожденных пороков развития у одного из плодов имеет определение во время пренатального периода зиготности, поскольку в случае дизиготной двойни второй плод может быть без патологии, а при монозиготной - вероятность пороков у одного из них достаточно высока. Вероятность развития плодных структурных аномалий при одноплодной беременности и дизиготной двойне одинаковы, а в случае монозиготной двойни - выше в 2-3 раза.
В целях выявления трисомии плодов, к которым относятся болезнь Дауна, синдромы Эдвардса и Патау, проводится неинвазивный пренатальный тест, обладающий значительной достоверностью. Суть его заключается в генетическом исследовании частичек ДНК плодов в венозной крови женщины на 9-й – 24-й неделях. В случае положительного результата проводятся дополнительные, но уже инвазивные, генетические исследования. При подтверждении результатов тактика дальнейшего ведения беременности заключается в искусственном ее прерывании.

В монохориальной, значительно реже в бихориальной плаценте нередки случаи формирования артерио-артериального или артерио-венозного анастомоза (соединения между двумя артериями или между артерией и веной). Второй тип является наиболее неблагоприятным, поскольку в этом случае происходит отток крови из артерии одного плода в вену другого. В этих случаях, если в системе плацентарных сосудов давление симметричное, развитие плодов происходит в равных условиях. Но при монозиготных двойнях эти условия могут быть нарушенными при ассиметричном кровообращении в плаценте, в результате чего поступление артериальной крови к одному из плодов уменьшается, он не получает достаточного питания и его развитие задерживается.
Значительное же нарушение равновесия в системе плацентарных сосудов является причиной того, что почти всё кровообращение переходит к одному из близнецов - возможно развитие фето-фетального трансфузионного синдрома (ФФТС), который отмечен особенно в случаях монохориальной многоплодной беременности (от 5 до 25%), гипертонии, расширения сердца и т. д. у одного из плодов. У второго же может развиться уродство, прекращение функции сердца или он постепенно погибает и подвергается мумификации (самопроизвольная редукция плода). Этот процесс может осложниться развитием у женщины ДВС-синдрома (диссеминированного внутрисосудистого свертывания), угрожающего ее жизни.
Редукция плода при многоплодной беременности
В некоторых случаях редукция плода осуществляется искусственно. Необходимость в этом чаще бывает после проведения ЭКО. Искусственная редукция связана с определенными рисками и осложнениями, а поэтому выполняется при наличии строгих показаний:
- Необходимость уменьшения числа имплантированных после ЭКО плодов.
- Патологические изменения у них.
- Риск невынашивания.
- Наличие у женщины противопоказаний к вынашиванию многоплодной беременности.
Процедура искусственной редукции осуществляется обычно на сроках не раньше 7 и не позже 13 недель. Она заключается в остановке сердца бесперспективного плода (или плодов) путем пункционного введения специального препарата или воздуха в его/их сердце. Для этого трансвагинально (в 7-8 недель) или трансабдоминально (в 8-13 недель) после местной анестезии иглой под контролем прибора для ультразвукового исследования проводится пункция полости матки. В дальнейшем происходит рассасывание тканей плода.
Как спать при многоплодной беременности?
Возникающий в третьем триместре почти у половины женщин с одним плодом, так называемый, синдром нижней полой вены, способен осложнить течение беременности. При многоплодии он возникает раньше и может протекать значительно тяжелее.
В вену собирается вся венозная кровь с нижней половины туловища и брюшной полости, затем она поступает в правое предсердие и т. д. Причина этого синдрома заключается в повышенном давлении в брюшной полости из-за увеличения матки. При горизонтальном положении женщины на спине или на правом боку происходит сдавление нижней полой вены между маткой и позвоночником.
На фоне увеличенного объема циркулирующей крови и повышенной потребности женщины в кровоснабжении мозга и сердца, поступление необходимого объема крови к ним при сдавлении нижней полой вены резко сокращается за счет уменьшения возврата уже артериальной крови, страдает и кровоснабжение плода. У большинства это протекает незаметно, но примерно у 10% могут возникать такие симптомы, как резкое снижение артериального давления, головокружение, бледность, тошнота, рвота, а в тяжелых случаях возможны потеря сознания и коллапс, появление судорог.
Кровообращение быстро восстанавливается при смещении матки рукой влево или в результате поворота женщины на левый бок, что способствует освобождению нижней полой вены от сдавления. Поэтому, находясь в горизонтальном положении, необходимо лежать на левом боку.
Признаки многоплодной беременности и ее ведение

Многоплодная беременность на раннем сроке
Диагностика
Широкое применение в клинической практике акушерства и гинекологии позволило диагностировать многоплодие на ранних сроках. До узи эта диагностика часто оказывалась затруднительной. В основном, более или менее достоверной она была на поздних сроках, а иногда только во время родов.
На каком сроке определяют многоплодную беременность?
Предположение на ранних сроках о наличии двух и более плодов можно сделать на основании комплекса признаков:
- анамнез о том, что супружеская пара или ее ближайшие родственники являются одними из близнецов или «двойняшек»;
- наличие данных о проводившейся гиперстимуляции овуляции и ЭКО;
- раннее развитие и более тяжелое течение индуцированной гипертензии, симптомов токсикоза (рвота, тошнота), набухания молочных желез;
- несоответствие в первом триместре величины матки срокам беременности, что встречается также при или пузырном заносе.
На более поздних сроках в постановке предположительного диагноза придается значение таким данным, как:
- раннее шевеление при многоплодной беременности, которое может ощущаться женщиной с 15-й недели, в то время как при первой одноплодной - с 20-й, а при последующих - с 18-й недели;
- размеры окружности живота и высота стояния дна матки, которые превышают предполагаемые сроки одноплодной беременности;
- пальпация через переднюю брюшную стенку во второй половине гестации баллотирующих крупных частей плодов (головок и таза) в разных отделах живота;
- пальпация большого числа мелких частей;
- наличие в средних отделах дна матки углубления, образуемого выпячиванием ее углов крупными плодными частями (при двойне);
- аускультативное определение двух точек сердцебиения, особенно при наличии между ними зоны отутствия тонов (зона «молчания»);
- различная (разница в 10 ударов) частота сердечных сокращений в разных точках, что может определяться и посредством кардиологических мониторов.
Как определить многоплодную беременность на ранних сроках более достоверно?
В постановке такого диагноза в определенной степени можно ориентироваться на концентрацию в крови ХГЧ (хорионический гонадотропин человека) и плацентарного лактогена. Это лабораторное биохимическое тестирование является не полностью достоверным, но относительно информативным. Так, уровень хгч при многоплодной беременности на каждом этапе гестационного периода превышает норму такового для одноплодной беременности.
Подобное значение имеет и определение содержания прогестерона в крови. Повышенный прогестерон при многоплодной беременности, по сравнению с нормами, определенными для одноплодной, будет в каждом соответствующем триместре.
Основным способом ранней диагностики и средством, помогающим предупредить многие осложнения многоплодия, является ультразвуковое исследование. Точность этого диагностического метода, включая самые ранние сроки, составляет более 99%. Он основан на визуальном определении нескольких оплодотворенных яйцеклеток или эмбрионов с 5-й – 6-й недели.
Кроме того, эхография позволяет во втором и третьем триместрах определить характер плодного развития и контуры плодов, что помогает выявить сросшихся близнецов, ФФТС, локализацию и количество плацент и амниотических (водных) полостей, выявить врожденные пороки развития, антенатальную гибель и т. д. В соответствии с эхометрической биометрией различают следующие пять типов развития близнецов:
- Физиологический - обоих плодов.
- Признаки гипотрофии при неравномерном (диссоциированном) их развитии.
- Неравномерное развитие обоих плодов с отличием от массы тела большего из них в 10%.
- Наличие врожденной патологии развития.
- Внутриутробная гибель одного плода.

Варианты предлежания плодов
УЗИ также позволяет установить предлежание плодов и их положение, что особенно важно до начала родов.
Кроме уже некоторых вышеперечисленных моментов (редукция, профилактика синдрома сдавления нижней полой вены и др.) предусматривает профилактику гестозов, раннее их выявление и лечение в условиях стационара, контроль свертывающей системы крови, функции сердечнососудистой системы и функции почек.
Даются также рекомендации по правильному сбалансированному и достаточно калорийному питанию женщины, назначаются прием фолиевой кислоты 0, 001 грамма в сутки и препараты железа (до 100 мг). Кроме того, в целях профилактики преждевременных родов рекомендуется ограничение физической активности - нахождение днем в постели 3 раза по 1-2 часа, прием токолитиков и постельный режим в случае угрозы преждевременных родов.
Одним из способов прогнозирования разрешения беременности является применение нестрессового тестирования состояния функции сердца плодов в ответ на их движение. Тест должен проводиться каждую неделю после 30-недельного срока. При возможности, также у каждого из плодов в отдельности проводится исследование кровотока.
При неосложненном течении беременности необходима госпитализация в родильное отделение до предполагаемого срока родов за 2-3 недели при наличии двойни и за месяц - тройни. При отсутствии начала родовой деятельности на сроке 37 недель целесообразно проведение ее стимуляции, а в отдельных случаях - планового кесарева сечения на сроке 37-38 недель. Наличие рубца на матке при многоплодии - прямое показание к операции кесарева сечения.
Оптимальным методом родоразрешения в случае монохориальной и моноамниотической двойни - кесарево сечение на сроках 33-34 недель (в связи с высоким риском перекрута пуповины), а при беременности 3 плодами и больше - в 34 недели.
Роды и их ведение

Нормальное родовое течение нередко сопровождается осложнениями. В первом периоде родов в среднем у 30% рожениц отмечается преждевременное или ранее излитие околоплодных вод. При этом оно часто сопровождается выпадением мелких частей - петель пуповины, ножек или ручек.
Из-за перерастянутой матки развивается слабость родовых сил, и раскрытие шейки значительно затягивается. Часто увеличивается и длительность периода изгнания первого плода. Предлежащая часть второго стремится к вставлению в таз одновременно с первым, и на это уходит длительное время. Ослаблены и перерастянуты мышцы передней брюшной стенки, из-за чего удлиняется или становится невозможным потужной период. Все это приводит к затяжным родам, что угрожает инфицированием полости матки и развитием гипоксии (кислородное голодание) плодов.
В период изгнания недоношенных плодов существует риск возникновения стремительных родов и разрыва промежности. Предупреждение этого осложнения требует своевременного проведения пудендальной (промежностной) анестезии и рассечения промежности.
Серьезное осложнение в периоде изгнания - преждевременная отслойка плаценты, особенно после рождения первого ребенка, что связано с резкими снижением давления внутри матки и уменьшением ее объема. Это осложнение угрожает обильным кровотечением и развитием гипоксии второго ребенка. Для его предотвращения акушером осуществляется экстренное вскрытие второго плодного пузыря.
Очень редкое, но тяжело протекающее осложнение - это сцепление между собой головок, в результате чего они стремятся к входу в малый таз одновременно.
Ведение родов при многоплодной беременности
Заключается в тщательном наблюдении за сердечной деятельности плодов с помощью кардиомониторов и состоянием роженицы. Ведение их в первом периоде желательно на левом боку для профилактики синдрома нижней полой вены. При развитии слабости родовых сил проводится стимуляция последних посредством внутривенного капельного введения раствора глюкозы с окситоцином, проведения обезболивания методом эпидуральной аналгезии.
В случае развития слабости родовой деятельности и плодной гипоксии в период изгнания осуществляются акушерские оперативные пособия в виде наложения акушерских щипцов на головку (при головном предлежании) или извлечения (при тазовом предлежании) за тазовый конец.
Перевязка пуповины проводится не только на плодном конце, но и на материнском, поскольку после ее рассечения при монохориальной двойне возможна гибель второго плода в результате кровотечения из пуповины.
Рождение второго ребенка должно происходить не позднее 10-15 минут после первого. В противном случае акушером вскрывается плодный пузырь, а околоплодные воды медленно выпускаются, после чего роды проводятся естественным путем (при продольном положении).
В случае же поперечного положения или неправильного вставления головки второго плода в малый таз под общим наркозом осуществляется поворот на ножку и извлечение ребенка. При невозможности его рождения естественным путем (невозможность поворота, крупный ребенок, спазмирование шейки, признаки острой гипоксии одного из плодов, выпадение пуповины и мелких частей, стойкая вторичная родовая слабость) родоразрешение осуществляется путем кесарева сечения. Оптимальный вариант родоразрешения при тройне и более, а также в случае сращения близнецов - кесарево сечение.
Последовый период (до отделения последа - плаценты с оболочками) протекает так же, как и при одноплодной беременности. Однако из-за перерастянутой матки и снижения ее тонуса частота задержки отделения последа и связанного с этим обильного кровотечения значительно выше и опаснее. Поэтому в конце второго периода вводят внутривенно метилэргометрин, а после рождения детей в течение 2-х часов капельно вводится окситоцин. При отсутствии эффекта проводятся ручное отделение плаценты и последующий массаж матки на кулаке.
Также значительно выше частота осложнений и в послеродовом периоде. Они проявляются поздними послеродовыми кровотечениями, замедленным обратным развитием матки до предшествующего состояния (субинволюцией), послеродовым . Поэтому и после родов назначаются противовоспалительные препараты и сокращающие матку средства.
Таким образом, несмотря на то, что многоплодная беременность не является патологическим состоянием, она требует повышенного внимания и специфического подхода к каждой женщине на каждом этапе от зачатия до послеродового периода. Кроме того, необходимы особые наблюдения и уход за родившимися младенцами.
В последние годы мамочек с колясками для близнецов на улице, как будто стало больше.
Это действительно так. Современные методы репродуктивной медицины помогают будущим родителям обрести свое маленькое счастье в двойном, а порой, в тройном и даже в четверном размере.
Однако, по статистике, вероятность самостоятельного зачатия женщиной сразу двух малышей, явление редкое: в России – около 1 % от всех беременностей. И, в основном, в 99 % случаев, это двойни. Тройни случаются крайне редко – 1 % от многоплодных беременностей. Рождение одновременно более трех детишек – случаи уникальные и единичные.
Явление, когда беременная женщина ожидает рождения сразу двух или более малышей, называется многоплодной беременностью.
В медицинском мире классифицируют многоплодные беременности по определенным признакам.
Количество одновременно вынашиваемых плодов
В зависимости от того, сколько эмбрионов одновременно вынашивает будущая мама, беременность может быть:
- двойней;
- тройней;
- четверней и т. д.
Самой многоплодной мамой в истории была бразилианка, которая родила десятерых детишек, которые, однако, прожили недолго.
Количество образовавшихся при оплодотворении зигот
В зависимости от того, сколько яйцеклеток, вышедших одновременно из фолликула, были оплодотворены сперматозоидами, беременность может быть:
- монозиготной (однояйцевые близнецы) – если зачатие близнецов произошло при оплодотворении одной яйцеклетки;
- гетерозиготной (многояйцевые близнецы) – если зачатие близнецов произошло при оплодотворении разных яйцеклеток.
Наличие для каждого плода хориона и амниона
В зависимости от того, насколько обособлены близнецы друг от друга в материнской утробе, беременность различают:
- гетерохориальную гетероамниотическую – каждый плод находится в собственном плодном пузыре и прикреплен к собственной плаценте;
- монохориальную гетероамниотическую – каждый плод находится в собственном плодном пузыре, но прикреплены их пуповины к общей плаценте;
- монохориальная моноамниотическая – эмбрионы находятся в общем плодном пузыре и прикреплены к общей плаценте.
Специфика каждого вида многоплодной беременности по вышеуказанным признакам образуется вследствие различий механизма ее возникновения и развития на самом раннем этапе.
Как возникает многоплодная беременность
Механизм развития многоплодной беременности может быть двояким.
- Разнояйцевая беременность.
 Разнояйцевая беременность случается при оплодотворении двумя (или более) сперматозоидами двух (или более) яйцеклеток, возможно, вследствие разных половых актов.
Разнояйцевая беременность случается при оплодотворении двумя (или более) сперматозоидами двух (или более) яйцеклеток, возможно, вследствие разных половых актов.
Это происходит, если в течение, как правило, одного менструального периода произошло созревание двух (или более) доминантных фолликулов (в одном или в обоих яичниках).
«Как правило» – потому что особенности возникновения некоторых многоплодных беременностей дают основания предполагать, что зачатие одного из близнецов произошло в следующем овуляторном цикле.
Разнояйцевая беременность всегда гетерохориальная гетероамниотическая. А близнецы могут быть совершенно не похожими друг на друга после рождения, так как получают при зачатии разный генетический набор.
- Однояйцевая беременность.
Такая беременность случается, если, сперматозоид, как и положено, оплодотворяет одну яйцеклетку, которая, однако, через некоторое время после оплодотворения делится на две (или более). Малыши, зачатые от одного семени, получают идентичный набор генов.
При этом от срока, на котором произошло деление, зависит, будут ли близнецы иметь отдельные друг от друга хорионы (предшественники плацент) и амнионы.
Если зигота разделилась не позже чем через трое суток, после своего образования, то дальнейшее развитие беременности будет проходить по типу гетерохориальной гетероамниотической.
Если деление яйцеклетки после встречи со сперматозоидом произошло в процессе формирования хориона (на 3 – 8 сутки), образуется монохориальная гетероамниотическая беременность.
Если зигота разделилась в период с 8-е по 13-е сутки после своего образования, то возникает монохориальная моноамниотическая многоплодная беременность.
Процесс полноценного деления оплодотворенной яйцеклетки в более поздние сроки беременности завершиться не может и приводит к возникновению аномалии развития эмбрионов, называемой «сиамские близнецы» – сращенные частями тел малыши.
Вообще, многоплодие является несвойственным для человеческой репродуктивной системы явлением, спрогнозировать его невозможно, а причины до сих пор неясны.
 Единственной объяснимой причиной многоплодной беременности на данный момент можно считать искусственное вмешательство в репродуктивную систему женщины:
Единственной объяснимой причиной многоплодной беременности на данный момент можно считать искусственное вмешательство в репродуктивную систему женщины:
- зачатие при помощи ЭКО, при котором в матку женщины, для повышения шансов на закрепление хотя бы одного эмбриона, внедряют сразу несколько уже подросших эмбрионов;
- стимуляция суперовуляции гормональными препаратами, для получения в одном периоде нескольких зрелых яйцеклеток и повышения шансов на наступление беременности.
Факты иного происхождения многоплодия остаются неопределенными, однако, определены факторы повышенной вероятности наступления многоплодной беременности:
- Возрастной.
У женщин, забеременевших в возрасте старше 35 лет, многоплодие встречается чаще, чем у мамочек помладше. Это объясняют колебаниями гормонального фона в силу начинающейся перестройки репродуктивной функции.
- Наследственный.
У родителей, в родовом анамнезе которых есть случаи рождения двоен, троен и т.д., вероятность многоплодного зачатия возрастает. Причем, наследование многоплодия может быть как с материнской, так и с отцовской стороны.
- Ребаунд-эффект.
По наблюдениям, вероятность того, что зачатие, наступившее в течение первого овуляторного цикла, после отмены длительного (более полугода) приема оральных противозачаточных средств, будет многоплодным, возрастает;
- Период лактации.
Отмечено, что в период грудного вскармливания, вероятность многоплодной беременности возрастает;
- Этнический.
По статистике, негроидная раса имеет самый высокий показатель по рождению сразу нескольких детишек. Это связывают с особенностями их национального питания.
- Строение матки.
Отмечено, что наступившая беременность при «двурогой» или «раздвоенной» матке чаще бывает многоплодной, чем при нормальном маточном строении.
Тем не менее, одномоментное зачатие более чем одного плода, естественным образом, даже, если будущая мама входит в «группу риска», остается довольно редким явлением и несет опасность осложнений в течение беременности и родов, а также в послеродовом периоде, как для женщины, так и для малышей.
Признаки и симптомы на ранних сроках
Опытная мамочка, оказавшись в очередной раз в интересном положении, может отметить некоторые изменения в самочувствии, более выраженные, чем при одноплодной беременности:
- хроническая усталость и сонливость;
- ярко выраженные ;
А можно обнаружить, что:
- «положительная» полоска такая же яркая, как контрольная.
Вполне вероятно, что это признаки многоплодной беременности, которые требуют подтверждения у гинеколога.
С развитием многоплодной беременности, её факт становится все более очевидным. При этом возникают следующие симптомы:
- опережающий по срокам для одноплодной беременности размер живота;
- определение на ощупь более двух крупных частей тела (головки и ягодицы малышей);
- плодовые шевеления уже в начале второго триместра;
- при прослушивании сердечных ритмов обнаруживается более одного их источника.
Совсем недавно именно, опираясь на описанные проявления, медики имели возможность понять, что их пациентка ожидает нескольких малышей, однако, зачастую, достоверно известно это становилось лишь на позднем сроке беременности, а, порой, лишь во время родов.
К счастью, современные методы диагностики, особенно с применением УЗИ, позволяют медикам диагностировать многоплодие в первые недели беременности.
Возможные осложнения
 Несвойственная нагрузка, которую испытывает женский организм при вынашивании нескольких малышей, а также условия совместного внутриутробного существования плодов, позволяют считать многоплодие осложнением беременности.
Несвойственная нагрузка, которую испытывает женский организм при вынашивании нескольких малышей, а также условия совместного внутриутробного существования плодов, позволяют считать многоплодие осложнением беременности.
Проявляться осложнения многоплодной беременности могут как через состояние будущей мамы, так и через благополучие малышей.
Осложнения для близнецов
- самопроизвольное прерывание беременности: в зависимости от срока – выкидыш или преждевременные роды и связанные с этим осложнения;
- пренатальная гибель, мертворождение одного или всех плодов, вследствие каких либо патологий в течение периода вынашивания или в родах;
- внутриутробная задержка развития всех или одного из малышей;
- аномалии размещения пуповины (в т. ч., т. н. «синдром косички»);
- неправильное размещение плодов в матке;
- акушерская коллизия.
Во время родов: сцепление крупных частей тела близнецов на выходе из малого таза;
- прочие травмы, полученные малышами при рождении, часто возникающие при многоплодных родах;
- врожденные аномалии развития разной тяжести у одного или всех близнецов;
- фето-фетальный трансфузионный синдром.
Развивается при вынашивании монохориального многоплодия. В общей плаценте могут образовываться анастомозы-сосуды, замыкающие плодовые кровотоки в единый. В таком «круге» может быть нарушен переток артериальной и венозной крови между плодами, приводящий к страданиям малышей.
- феномен исчезнувшего близнеца.
Событие, означающее, что на ранних сроках многоплодной беременности, произошла самопроизвольная редукция одного из близнецов, по каким-то причинам.
Осложнения для женщины
Риск развития осложнений для материнского здоровья в связи с вынашиванием близнецов возрастает пропорционально сроку беременности. Особенно, это касается беременностей вследствие зачатия с применением методов репродуктивной медицины.
У мамочек, ожидающих рождения близнецов, наиболее часто возникает:
- , впервые проявившаяся во время текущей беременности;
- ранние и поздние , протекающие, как правило, тяжелее, чем при вынашивании одного малыша;
- излитите и , вследствие перфорации плодных оболочек или их преждевременного разрыва;
- перерастяжение мышечных волокон матки и связанные с этим осложнения в родах и в послеродовом периоде;
- обострение хронических заболеваний;
- внутрипеченочный холестаз, индуцированный именно многоплодной беременностью, так же, как и:
- снижение толерантности к глюкозе.
Кроме этого, при многоплодной беременности, возникшей вследствие ЭКО, есть риск наступления:
- гетеротопической беременности.
Редкое осложнение, при котором одно из подсаженных плодных яиц, не сумев закрепиться в полости матки, устанавливается за ее пределами.
Таким образом, одновременно наступает нормальная маточная и, опасная для женщины, внематочная (эктопическая) беременности. Как правило, неправильно прикрепившийся эмбрион удаляют на ранних сроках.
Однако зафиксирован случай, когда гетеротопическая беременность была обнаружена лишь на 28-ой неделе и усилиями медиков были спасены и мать и двойняшки.
Диагностика многоплодной беременности
В настоящее время совершенно не представляет затруднений диагностика многоплодной беременности уже спустя несколько недель после зачатия.
Как определить с помощью УЗИ?
 Золотым стандартом в установлении многоплодия, вынашиваемого беременной женщиной, является эхографическое исследование.
Золотым стандартом в установлении многоплодия, вынашиваемого беременной женщиной, является эхографическое исследование.
Рассмотреть на экране количество эмбрионов в матке женщины можно уже с 5-ой недели беременности.
А чуть позже, определить характер многоплодной беременности, прослушать сердцебиения малышей, оценить особенности их развития.
Достоверность результатов УЗИ в целях диагностики беременности более чем одним плодом, составляет свыше 99 %, а неточности редки и, в основном, касаются точного количества близнецов (тройни, четверни и т.д.).
Показатели биохимического анализа крови
Косвенно указывать на наступление многоплодной беременности, а, точнее, разумеется, на наступление многоплодной гетерохориальной беременности, может , вырабатываемый хориальной тканью.
Кратность превышения значений ХГЧ в крови будущей мамы близнецов, по сравнению с нормой для показателей при беременности одним плодом, соответствует количеству эмбрионов (то есть, их хорионов) в полости матки. А вот прирост значений ХГЧ в соответствии со сроком беременности будет стандартным.
Все показатели биохимического анализа крови, проводимого во время скринингов, будут завышены (это касается и РАРР-А, и АФП, и эстриола).
Однако высокие значения маркеров крови могут одновременно свидетельствовать и о внутриутробных патологиях развития эмбрионов или одного из них.
Поэтому, единственным достоверно информативным источником для постановки диагноза «многоплодная беременность» можно считать данные протокола УЗИ. Также особое значение имеет УЗИ при выявлении симптомов пороков развития малышей.
Ранняя диагностика многоплодия играет роль при выборе врачебного подхода к ведению беременности, специфичной именно для многоплодия.
Особенности ведения многоплодной беременности: в чем риск?
Прежде всего, сама будущая родительница, вынашивая двойню, тройню и т. д., должна с повышенной ответственностью относиться к соблюдению предписаний для многоплодных мамочек:
- воздерживаться от физической и эмоциональной активности, а в поздние сроки беременности склоняться к соблюдению постельного режима;
- следить за достаточной калорийностью и качеством своего рациона питания;
- принимать .
Со стороны наблюдающего доктора к маме, вынашивающей многоплодие, будет особое внимание:
- более плотный, чем при обычной беременности, график плановых приемов и осмотров (при нормально протекающей беременности: дважды в месяц до 28-ой недели, а после выдачи листка о нетрудоспособности – не реже, чем 1 раз в полторы недели);
- в целом, более широкий список показаний для выдачи больничного листа и госпитализации женщины с многоплодной беременностью;
- назначение железосодержащих добавок к питанию для профилактики и лечения анемии беременных;
- направление на консультацию к терапевту и узким медицинским специалистам, если женщина состоит на учете в медучреждении в связи с хроническим заболеванием (не менее 3-х раз за период беременности);
- назначение токолитических препаратов для профилактики невынашивания и снятия ;
- назначение препаратов, улучшающих маточно-плацентарно-плодовое кровообращение;
- более частое, чем в период обычной беременности, направление на , УЗИ, для динамической оценки развития малышей и качества их жизнедеятельности;
- более частые, чем в период обычной беременности, направления на УЗИ для оценки риска выкидышей, преждевременных родов, осложнений беременности и т. д.
- направление в стационар будущей мамы близнецов заблаговременно – за 2 – 4 недели до предполагаемого родоразрешения, в связи с частотой развития преждевременной родовой деятельности.
Ведение родоразрешения многоплодной беременности несет повышенный риск осложнений и также имеет свои особенности.
Ведение родов
 Нередко методом выбора родоразрешения беременной женщины при многоплодии становится кесарево сечение.
Нередко методом выбора родоразрешения беременной женщины при многоплодии становится кесарево сечение.
Помимо общих показаний к операционному методу ведения родов, многоплодную беременность родоразрешают через кесарево сечение, если:
- плод, наиболее близкий к выходу из матки, находится не в головном предлежании. На практике, зачастую, кесарево сечение проводят, если хотя бы один малыш находится в поперечном, косом или тазовом предлежании из-за риска возникновения акушерской коллизии.
Хотя, при достаточной опытности акушера, ведущего роды, после успешного рождения головкой вперед первого малыша, возможен ручной поворот второго плода в головное положение (под УЗ-контролем) и рождение его естественным путем;
- женщина вынашивает троих и более детишек, а также, при двойне, если суммарный вес малышей в утробе матери более 6 кг. В этом случае, из-за риска осложнений в виду перерастяжения матки, проводят плановую операцию на сроке 34 – 35 недель;
- женщина вынашивает монохориальных близнецов, так как высок риск развития осложнений во время естественных родов, присущий именно такому типу беременности. При монохориальном моноамниотическом многоплодии, при котором риск осложнений наиболее велик, рекомендуют досрочное родоразрешение на сроке 33 – 35 недели беременности.
- женщина вынашивает «сиамских близнецов»;
- при отсутствии показаний к плановому кесареву сечению, тем не менее, в течение естественных родов развились осложнения, требующие экстренного родоразрешения женщины.
При ведении естественных родов в случае многоплодной беременности, для того, чтобы сократить временной промежуток между рождением первого и последующих плодов, сразу после появления на свет старшего младенца, прокалывают плодный пузырь следующего малыша и стимулируют родовую деятельность.
Вероятность непредвиденного неблагоприятного развития событий при родоразрешении многоплодия естественным путем, в несколько раз превышает обычные роды, поэтому, как правило, такие роды ведут на фоне готовности к экстренному оперативному вмешательству.
Редукция эмбрионов
В последние тридцать лет для снижения рисков осложнений в течение многоплодной и сверхплодной (более трех эмбрионов) беременности и пренатальной и материнской смертности вследствие этого, применяют метод редукции эмбрионов.
Особенно актуальным применение редукции является при индуцированной беременности, как наиболее подверженной осложнениям.
Оптимальный срок беременности для проведения процедуры – 7–11 недель.
Показаниями для редукции считают сверхплодную беременность или выявленные пороки развития одного из малышей. Однако по желанию будущей мамы, возможна редукция эмбрионов при двойне или тройне до одноплодной беременности, хотя, в этом случае, угроза выкидыша всех эмбрионов, превышает угрозу их смертности в течение периода вынашивания.
Выбор эмбрионов, подлежащих редукции, осуществляет по определенным критериям, доктор, по согласованию с пациенткой.
Обязательными условиями для проведения процедуры являются соблюдение необходимых санитарных, технических, юридических норм, а также возможность привлечения для проведения операции специалиста, обладающего соответствующими навыками и знаниями.
Многоплодная беременность, несомненно, великое испытание, как для будущей мамочки, так и для самих малышей, вынужденных еще до появления на свет бороться за выживание.
Предсказать многоплодие невозможно, так же, как и гарантировать успешное его вынашивание и родоразрешение. Поэтому, будущим родителям близнецов остается лишь довериться медикам и уповать на судьбу.
Беременность и рождение ребенка - это всегда чудо, необыкновенный дар. А когда ожидаются сразу двое? А трое? Недаром близнецы и их родители так привлекают внимание окружающих - порой восторженное, порой сочувственное.
Беременность и рождение ребенка — это всегда чудо, необыкновенный дар. А когда ожидаются сразу двое? А трое? Недаром близнецы и их родители так привлекают внимание окружающих — порой восторженное, порой сочувственное. Это действительно редкое явление. Близнецы составляют около 2% всех новорожденных, а тройняшки — только 2% от всех близнецов. А ведь до того как стать счастливой обладательницей двойной коляски, надо пройти долгий путь вынашивания особой, "нестандартной" беременности.
Детей, родившихся в результате многоплодной беременности, называют близнецами. Кроме того, часто можно услышать слово "двойняшки", которым в просторечии называют "непохожих" близнецов.
Как это получается?
Близнецы бывают двух типов. Дизиготные (двуяйцовые, неидентичные) близнецы развиваются из двух оплодотворенных яйцеклеток. При этом в ряде случаев одновременное созревание двух или более яйцеклеток происходит в одном или в обоих яичниках. Возможен третий способ происхождения двуяйцовых близнецов; оплодотворение двух и более яйцеклеток, созревших в одном фолликуле. Интересно, что иногда разница между временем зачатия дизиготных близнецов может составлять от нескольких часов до нескольких дней. Двуяйцовые близнецы генетически сходны не более чем обычные братья и сестры; они примерно с одинаковой частотой бывают одного пола и разных полов.
Монозиготные (однояйцовые, идентичные) близнецы получаются при оплодотворении единственной яйцеклетки одним сперматозоидом. Затем образовавшаяся зигота начинает делиться как обычно, нос интересной особенностью; в результате деления впоследствии образуются самостоятельные эмбрионы. Причины развития этого процесса наукой до сих пор точно не установлены из-за сложности биохимических механизмов, регулирующих деление клетки. Такие близнецы являются практически точными копиями друг друга, хотя, безусловно, незначительные различия между ними все-таки есть. Ведь в изначально одинаковой ДНК каждого эмбриона могут происходить разные мутации. Вторая причина различий — негенетические влияния, например особенности областей женской матки или воздействия прочих факторов. Монозиготные близнецы встречаются в 5 раз реже дизиготных. Среди монозиготных близнецов преобладают мальчики.
Отдельная тема — сиамские близнецы. Так называются однояйцовые близнецы, в разной степени сросшиеся друг с другом. Предполагаемая причина — позднее расщепление зародыша на самостоятельные формы. Чем позже это происходит, тем выше риск. Сиамские близнецы — крайне редкое явление. Они рождаются один раз на 10 миллионов родов.
Многие зачатия близнецов не заканчиваются рождением. На каждую родившуюся пару близнецов приходится 10-12 человек, у которых был близнец в утробе матери.
Можно ли запланировать рождение близнецов?
Естественным путем — практически нет. Если беременность уже наступила и женщина знает о ней, то изменить ход событий в любом случае невозможно никакими средствами, потому что в процессе оплодотворения закладывается информация о будущем ребенке, в том числе и о том, будет он один или их будет двое.
Но некоторые факторы все-таки повышают вероятность зачатия двуяйцовой двойни, тогда как вероятность рождения однояйцовых близнецов не связана ни с какими наследственными и внешними факторами и постоянна — в среднем 3 на 1000 беременностей, то есть 0,3%.
Так, у женщин в возрасте 35-39 лет вероятность такого зачатия увеличивается. Дело в том, что в поздний детородный период в женском организме увеличивается концентрация гормона, который стимулирует созревание яйцеклетки. Таким образом, одновременно могут сразу созреть несколько готовых к оплодотворению яйцеклеток. Известно также, что на выработку этого гормона оказывает влияние продолжительность светового дня. Поэтому больше вероятность зачать двойню весной, когда начинает ощутимо пригревать солнце.
Если в семье уже были близнецы, то вероятность родить двуяйцевых близнецов тем выше, чем ближе поколение, в котором это случилось. Склонность к рождению двуяйцовых близнецов проявляется только у женщин. Мужчины из таких семей могут передать это свойство своим дочерям, хотя в потомстве самих этих мужчин повышенной частоты рождения близнецов не наблюдается.
Чаще несколько яйцеклеток созревает у женщин, имеющих короткий — 20-21 день, а также у женщин с аномалиями развития матки, например, при наличии перегородки в полости матки или двурогой матке (патология развития матки, при которой орган имеет не грушевидную форму, а как бы раздвоен).
В последние годы для лечения бесплодия и других гинекологических заболеваний стали широко использовать гормональные препараты, стимулирующие созревание яйцеклетки и . В результате долгожданная после многих лет бесплодия беременность нередко оказывается двойней или тройней! Успешно развивающиеся технологии экстракорпорального оплодотворения () тоже привели к тому, что беременность двойней или тройней перестала быть большой редкостью. Близнецы после ЭКО всегда разнояйцовые, часто разнополые, каждый — со своими внешностью и характером.
Достоверно выше частота рождения близнецов при различных социальных потрясениях, войнах.

Когда можно узнать о близнецах?
Еще пятнадцать-двадцать лет назад о двойне узнавали только при родах или не раньше 20-й недели беременности. При распознавании многоплодной беременности учитывались следующие признаки.
Увеличение матки при многоплодии происходит быстрее, чем при беременности одним плодом, поэтому величина матки не соответствует сроку беременности. При этом значительный объем беременной матки не соответствует небольшим размерам предлежащей головки плода. Кроме того, при двойне может определяться углубление области дна матки (седловидная матка), образование которого связано с выпячиванием углов матки крупными частями плодов; а также продольное углубление на передней стенке матки, если близнецы находятся в продольном положении, либо наличие горизонтальной борозды на передней стенке матки при поперечном положении близнецов. Долгое время важным для диагностики двойни являлось отчетливое определение в матке при акушерском исследовании трех и более крупных частей плода (двух головок и одного тазового конца или двух тазовых концов и одной головки). Такое же большое значение имело наличие в разных местах матки двух пунктов отчетливого сердцебиения.
Сегодня ультразвуковое исследование уже на 5-й неделе беременности может сообщить будущей маме, скольких малышей ей ожидать. При этом врач на экране определяет два "пузырька" зарождающейся жизни. Интересно, что такая находка дли женщины, которая колебалась между тем, делать или не делать аборт, почти в 100% случаев склоняет будущую маму к сохранению беременности. Опытный доктор на сроке до 14 недель беременности может по толщине перегородки между "пузырьками" определить вид близнецов (монозиготные или дизиготные).
Для диагностики многоплодной беременности применяют также фонокардиографию, при помощи которой можно зарегистрировать сердечные тоны близнецов не только в последние месяцы беременности, но также на сроках 20-22 недель и ранее.
Цена двойной радости
Как только врач женской консультации определит, что будущая мама ждет двойню, а то и тройню, он зачисляет ее в категорию беременных с повышенной степенью риска. Это связано с тем, что у женщин с многоплодной беременностью в два и более раз повышен риск развития серьезных нарушений в состоянии здоровья по сравнению с женщинами, которые носят только одного ребенка.
Даже при неосложненной многоплодной беременности женщина может чувствовать усталость; уже во втором триместре появляется одышка, учащенное сердцебиение. Связано это затруднение деятельности сердца и легких со значительным смещением диафрагмы дном матки, размер которой при многоплодной беременности больше, чем при одноплодной, при этом нагрузка на сердечную мышцу увеличивается в три-четыре раза. При беременности несколькими плодами возрастает риск артериальной гипертензии — повышения артериального давления, чаще отмечается варикозное расширение вен, тромбозы глубоких вен. Естественно, что о профессиональных физических нагрузках, поднятии серьезных тяжестей не может быть и речи. Идеальна умеренная нагрузка — пешие прогулки на свежем воздухе, плавание. Во время сидения лучше размешать ноги на специальной подставке или низком журнальном столике — это послужит профилактической мерой против варикозного расширения вен. Хороший и специальные колготки для "двойных" мам тоже необходимость. Быстрый рост матки может опережать возможности кожи в растяжении, поэтому при многоплодпой беременности часто образуются "растяжки" (разрывы ткани). Уменьшить их появление помогают специальные средства для ухода за кожей живота и бедер.
У женщин, ожидающих близнецов, нередко наблюдаются ранние токсикозы. Связано это с тем, что уровень гормонов в крови значительно выше, чем при обычной беременности. У многоплодных мам чаще возникает и тяжелее протекает такое грозное осложнение беременности, как гестоз — состояние, при котором поражаются все органы и системы мамы, страдают плоды. Гестоз проявляется повышением артериального давления, появлением белка в моче, отеков на ногах.
К концу беременности часто отмечается учащение позывов на мочеиспускание вследствие давления матки на мочевой пузырь. Беременные нередко жалуются на изжогу и запоры. Объем желудка будущей матери уменьшается из-за сдавливания его растянувшейся маткой. По этой причине следует разделить приемы пищи на шесть небольших порций. Несмотря на малые объемы, питание должно быть сбалансированным. На каждого "сверхнормативного" малыша должно поступать 300 ккал, дополнительный белок и кальций. Особенно нуждается будущая мама в железе и , недостаток их приводит к развитию анемии (снижению количества гемоглобина) у мамы и кислородному голоданию у детей. Помимо диеты на помощь придут специальные витамины для беременных женщин и дополнительный профилактический прием специальных препаратов железа. Хорошо, если удается удержать гемоглобин не ниже 110 г/л.
Наиболее серьезным осложнением многоплодной беременности считается риск . Двойная, а то и тройная нагрузка на матку нередко приводит к тому, что раньше времени начинает раскрываться маточный зев. Иногда для того чтобы доносить беременность хотя бы до 36 недель, приходится прибегать к специальным устройствам, не дающим раскрываться шейке матки, или накладывать на шейку матки шов, который снимается в 36-37 недель. С этой же целью врач может рекомендовать будущей маме "отдохнуть" в отделении патологии беременности при роддоме в сроки, когда чаще всего случаются выкидыши или преждевременные роды. Не стоит откалываться от такого предложения.
При двуяйцовой двойне частота пороков внутриутробного развития такая же, как и при одноплодной беременности, а при однояйцовой двойне — в 2 раза выше. Течение такой беременности нередко осложняется задержкой роста одного из плодов. Наиболее выраженная степень такой задержки наблюдается при синдроме фетофетальной гемотрансфузии (однояйцовые близнецы с одной плацентой питаются друг от друга). В этом случае жизнь обоих в опасности. Обычно разница в массе тела между близнецами невелика и составляет около 200-300 граммов. При синдроме фетофетальной гемотрансфузии эта разница достигает килограмма и больше.
Тем не менее подавляющее большинство многоплодных беременностей протекает благополучно вплоть до 37-38 недель, когда начинаются роды. Обычно врачи на этом сроке рекомендуют госпитализацию в родильный дом, целью которой является обследование беременной и определение срока и метода родоразрешения.
Екатерина Свирская
врач акушер-гинеколог, г. Минск
Статья из августовского номера журнала
Посеяли в вас надежду на двойняшек, то о таком счастье хочется узнать как можно скорее.
Наверняка об этом скажет лишь врач после проведения ультразвукового исследования, и то не первого, а уже во втором триместре беременности.
Поэтому пока Вы можете лишь догадываться о двойном счастье или опереться на несколько признаков, которые помогут подтвердить факт беременности двумя детками.
Вдвойне повышенная усталость
Любая беременная женщина чувствует себя уставшей буквально с первого дня, но многие женщины, беременные двойней, устают даже сильнее, чем женщины, которые носят одного малыша. Нормальные для вялость, усталость, сонливость удваиваются в прямом смысле слова, потому что организм матери работает с большей силой, чтобы выносить двух карапузов.
Мамочке, которая ждет не первого ребенка, проще определить, что она устает сильнее , а вот первородящей (как любят называть нас врачи) не очень понятно её состояние.
Если Вы замечаете, что беременная подруга, хоть и устает, но все равно порхает, как бабочка, а для Вас пройтись до работы - настоящий подвиг, то вероятность двойняшек очень высока. Хотя нужно учитывать и сопутствующие факторы, из-за которых может появиться вялость: стресс, загруженность на работе или .
Чрезмерная утренняя тошнота
Многоплодная беременность усиливает не только усталость или сонливость, но и утреннее недомогание. Но это не обязательно будет тошнота или рвота с удвоенной силой, может появиться просто упадок сил, который пройдет ближе к середине дня.
Помните, что каждый организм - индивидуален . У одних будущих мамочек усиливался, у других - его вообще не было и чувствовали они себя прекрасно. Поэтому хорошее самочувствие - еще не показатель, что у Вас будет лишь один малыш.
Мама Юля с рассказывает свою историю : «Когда я носила своих двух мальчишек, чувствовала себя прекрасно. Никакого токсикоза не было на протяжении всей беременности. Правда, уставала страшно, спать хотелось постоянно, но это прошло, попозже, когда родила и мальчики подросли:) А если серьезно, то моя беременность двумя детками почти ничем не отличалась от беременности сестры, которая родила одну девочку. Правда, живот у меня вырос очень большой, поэтому без не обходилась».
Наследственность + интуиция
Если в семейной истории уже рождались близнецы, вероятность стать мамой двоих деток увеличивается. Плюс - Ваша интуиция. Пресловутая женская интуиция, тем более, будущей матери, вряд ли подведет. Если подозрения появились, поделитесь ими со своим лечащим врачом.
Частые или ранние шевеления ребенка
Первые движения малыша женщина чувствует в среднем на 18- (в ожидании второго ребенка - на 16-й неделе). Если же Вы почувствовали ранние шевеления, то это может означать, что деток в утробе двое.
Елена Безуглова, гинеколог : «На ранних сроках у женщины, которая носит двоих и больше детей, будет явное несоответствие размеров матки и сроков задержки менструации. На более поздних сроках врач определит несколько крупных частей плода и 2 или больше сердцебиений. Почувствовать многоплодную беременность мама может по большому количеству шевелений. Кстати, движения ребенка при многоплодной беременности ничем не отличаются от тех, которые происходят при беременности одним малышом» .

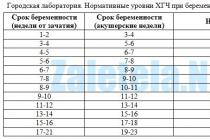
Повышенный уровень ХГЧ
Именно уровень хорионического гонадотропина человека (ХЧГ) подсказал Вам в тесте на беременность о новом положении. И с тех пор, после 10 дней от момента зачатия, врачи контролируют уровень гормона в организме. Иногда беременность двойней может привести к крайнему повышению уровня ХЧГ.
Увеличение веса
Как правило, в ожидании двойняшек будущая мама набирает на 4-5 килограмм больше, чем её подруга, беременная одним ребенком. Но помните о том, что увеличение массы тела может быть связано, прежде всего, с режимом питания . Зависит и от конституции тела женщины, её роста и «добеременного» веса. Поэтому лучше не переедайте, да и вообще правильно питайтесь, ведь от этого зависит здоровье будущего ребенка.
Высокие результаты гестационного возраста
Во время визита к лечащему врачу вам обязательно измеряют расстояние от верхней части матки до верхней части лобка, чтобы узнать гестационный возраст малыша. Результат выше нормы может появиться из-за беременности двойней, потому что двое малышей расширяют матку больше, чем один (всё логично, не правда ли?). Но, опять-таки: могут быть и другие факторы, которые влияют на результаты.
Аномальные результаты в тестах АФП
Во Вас ждет анализ крови на уровень альфа-фетопротеинов (АФП). Он делается для того, чтобы определить риск врожденных дефектов у малыша. Если Вы ждете двойняшек, то возможен необычно высокий или положительный результат. В последнем случае врач обязательно сделает ультразвуковое исследование, чтобы убедиться.